近日,29岁的小秦(化名)到中山大学附属第六医院就诊。据小秦自述,近一个月以来,他发现自己的大便不成形,每天排解大便1-2次,此前也有类似的情况。尽管这些症状在消化道疾病中相对轻微,但引起了医生的警觉。
中山六院结直肠外科一区副主任医师周家铭对小秦进行了详细的病史询问,在了解到小秦的母亲曾患有结肠癌,且其亲姐姐也因结肠癌不幸去世后,高度怀疑小秦可能患有家族性腺瘤型息肉病(FAP)。
为进一步确诊,医院为小秦安排了肠镜检查。检查过程中,医生发现小秦的肠道内布满了密密麻麻的肠息肉,数量竟达数百枚之多。
随后的病理检查结果显示,小秦确诊为结直肠多发息肉病,且其中多枚较大的息肉已经进展为腺癌。更为严重的是,CT检查发现其肝脏存在异常结节,高度怀疑为癌细胞转移,表明小秦的病情已发展至晚期。在此情况下,仅通过切除肠道病变已无法显著改善其生存状况。
目前,小秦正在中山六院肿瘤科接受化疗治疗,希望能将肿瘤缩小转化,为后续的手术治疗创造有利条件。
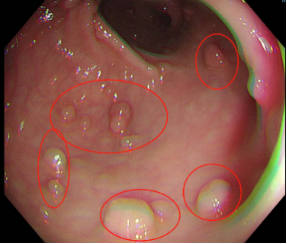 肠息肉
肠息肉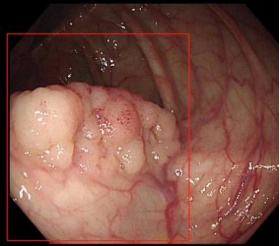 癌前病变
癌前病变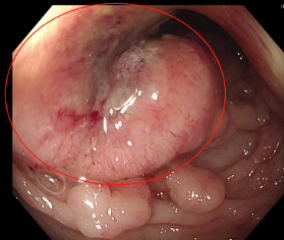 肿瘤
肿瘤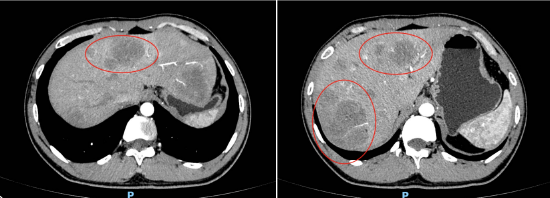 CT下显示肝脏转移
CT下显示肝脏转移周家铭介绍:“家族性腺瘤型息肉病(Familial Adenomatous Polyposis, FAP)以胃肠道,特别是结直肠中出现大量腺瘤性息肉为特征。其由腺瘤性息肉病基因(Adenomatous Polyposis Coli, APC)的胚系突变引起,呈常染色体显性遗传方式,男女患病几率相等。FAP患者如果不进行治疗,几乎无可避免会在40岁之前发展为结直肠癌,且每个FAP患者的子女都具有50%的概率患病。”
同样的疾病,不一样的命运,根源或许在此
提到FAP,周家铭对另一个案例印象深刻。当时,正在就读临床医学专业的小陈(化名)长期便血,开始以为是痔疮,用药后无改善,到中山六院行肠镜检查,发现肠内遍布息肉,经询问,家中父亲患结直肠癌,大概35岁就去世了。
比较幸运的是,因为发现得早,还没有癌变,小陈接受了手术治疗,已经完全恢复正常生活。他也听从了医生的建议,劝说家人定期进行胃肠镜检查。三年后,小陈的二姐确诊结直肠癌,但经历了手术和化疗后恢复健康,还生育了两个孩子,家庭幸福和乐。小陈的大姐至今无该方面的异常情况,仍坚持每年进行胃肠镜检查。
最近,小陈接受基因测序,果然APC基因结果提示存在突变。
周家铭指出:“FAP通常在青少年或成年早期开始出现症状,大多数患者在20-30岁之间确诊。
预防性手术治疗对提高患者生存率至关重要。早期接受预防性手术的患者通常有更好的预后。已经有研究的长期随访显示,25岁前接受手术的患者,其70岁时的累积生存率为75%,而25岁后接受手术的患者,这一比率降至50%。所以我们建议该类患者在成年后就可以进行手术,一来这个时候的身体机能比较好,恢复得快,二来降低了癌变的风险。”
早期干预能有多早?可以从胚胎就开始
周家铭提醒:“对于已经发病的患者,手术是改变命运的最好办法,而且对于术后患者,也要进行长期的跟踪随访。患者的后代应考虑尽早进行相关基因检测,及早敲响警钟。”
中山六院生殖医学中心李晶洁副主任医师介绍,随着生殖医学的发展,现在已经可以利用三代试管婴儿中的胚胎植入前遗传学检测-单基因病技术 (Preimplantation Genetic Testing for Monogenic Disorders,PGT-M),帮助患者阻断常染色体显性遗传疾病的基因传递,从而有效避免困扰家族的遗传疾病向下一代遗传。生殖医学中心也接诊过类似的患者案例,并且成功阻断了疾病基因的传递。
PGT-M的核心原理是在胚胎植入母体之前,通过分子生物学技术检测胚胎的遗传物质,识别出携带致病基因的胚胎。这样,只有那些不携带特定遗传疾病基因的健康胚胎才会被选中用于子宫内植入,从而阻断遗传病的传递。
在治疗中,胚胎学家在实验室适宜的条件下培养胚胎至囊胚期,从每个胚胎中取出少量细胞进行遗传学检测。在胚胎形成5-6天后,通过PGT-M技术检测细胞样本,识别出不携带特定常染色体显性遗传病基因的胚胎。选择健康的胚胎移植到母体的子宫内。从而实现常染色体显性遗传疾病的阻断。
一旦发现任何症状,及早就医干预,还可以通过三代试管婴儿技术及时阻断致病基因传播。总之,虽然FAP是与生俱来的宿命,但却是人定胜天可以改变的命运。

















查看评论(116)网友评论
发 表 登录|注册